
口語上大家說的腦中風,常常是指「梗塞型」的中風,意思是腦血管被血塊塞住,供應腦部血流突然中斷,使腦組織無法獲得足夠的氧氣及養分,腦部功能因此受損。
不過,還有一種腦中風,屬於「出血型」腦中風,患者也沒有外傷,屬於自發性顱內出血,而導致腦部功能因此受損。那究竟自發性顱內出血是怎麼一回事呢?
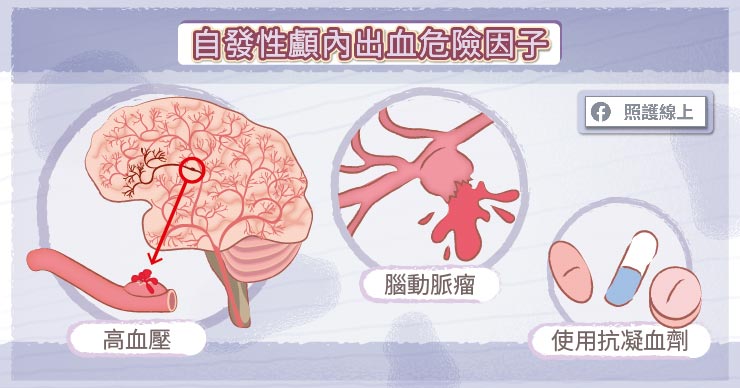
自發性顱內出血危險因子
自發性顱內出血起因於血壓過高,或血管過於脆弱,而讓腦內血管破裂出血。最常見的原因是「高血壓」。尤其是對高血壓置之不理,沒好好用藥物控制血壓的人,是有可能出現這種問題的。另外幾個腦內血管的變化,像是腦動脈瘤、大腦類澱粉血管病變、海綿狀血管瘤、血管炎、甚至腦瘤都有可能造成顱內自發性腦出血。假使患者本身有使用抗凝血劑,或有血小板過低等其他容易出血的血液疾病,也比較容易會出現自發性顱內出血。
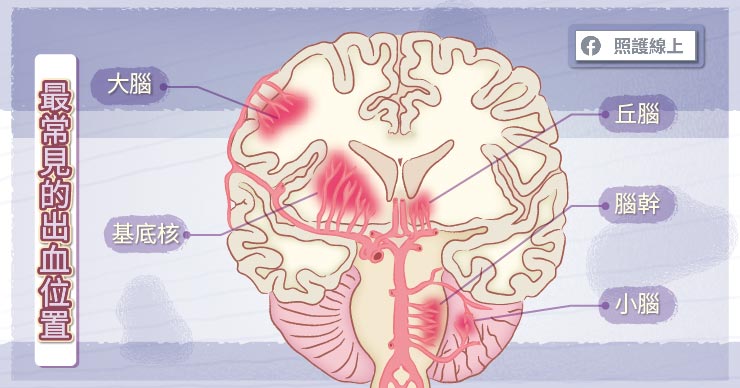
自發性顱內出血的常見位置
自發性顱內出血時,最常見的出血位置包括大腦、基底核、丘腦、腦幹、和小腦等位置。剛開始出血位置不同,會影響到初期的神經學症狀表現的不同。
當然,除了位置之外,大家最關心的問題是,萬一自發性顱內出血,後來究竟會怎樣?
我們要理解到腦袋瓜被頭骨侷限著,腦內空間有限,即使患者的出血量不多,也會釀成大禍。而當出血量愈多,結果就愈不好。在第一次出血之後,我們大概都會希望這個出血會自己形成血塊,然後停住、止住,但實際上自發性顱內出血其出血量很容易會繼續擴張,甚至其他腦血管也開始出血。而且顱內出血時,血塊會對腦部帶來壓力,在出血周遭的腦組織也會出現變化,變得更為水腫、甚至壞死,破壞程度不斷擴大,讓腦壓更高,腦部組織的血液灌流更為不足。在出血擴張、組織水腫、腦壓高的狀況下,自發性顱內出血的兩天內患者死亡率極高。
自發性顱內出血的徵兆
自發性顱內出血之後,受影響的腦組織便無法獲得足夠的氧氣及養分,這個區塊的腦部功能會受損,因此患者可能會突然間表現出說不出話,或突然一隻眼睛看不到等異常狀況,也有患者是抱怨異常頭痛、嘔吐,或被發現血壓收縮壓極高,超過220mmHg。患者也可能是表現突然間的意識變化,本來人還在說話,但突然間人變得叫不醒、沒反應。
(撞到頭何時要就醫?)
通常出現意識變化或神經學症狀的患者會被快速地送往急診,醫師需要評估患者意識變化的程度,如果昏迷指數太低,就要緊急插管,以確保呼吸道暢通。若醫師評估有中風的可能,會盡快安排腦部影像檢查來證實診斷,而電腦斷層檢查目前是最快速並能準確判斷腦出血的工具。
自發性顱內出血預後評估
大家最關心的問題是,這樣的患者到底「回得來」嗎?患者的預後會與剛出現症狀時的神經學變化和電腦斷層結果有關。假使一開始昏迷指數愈低,也就是人叫不醒、遇到痛也不太動,就不是好現象。若電腦斷層的結果發現顱內出血的量超過30立方公分,或有腦室間出血,也代表著預後較差。
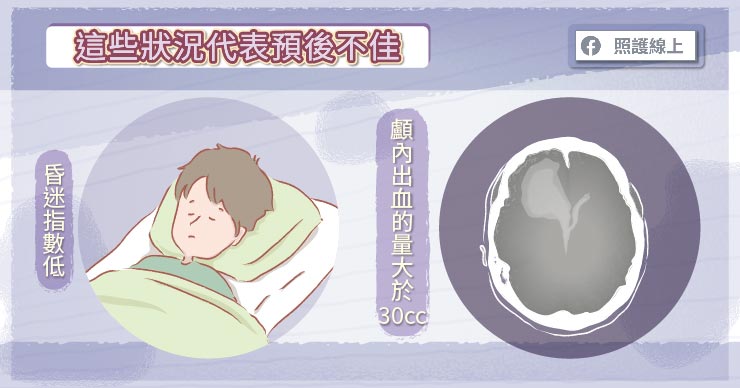
曾有研究指出,假使患者剛開始到院時昏迷指數小於九分,且顱內出血量超過60立方公分,患者於一個月內死亡的機率超過九成。相對來說,若到院時昏迷指數大於九分,顱內出血量小於30立方公分,死亡率則降到小於兩成。
面對自發性顱內出血
不過,無論剛開始出血量多少,自發性顱內出血患者狀況通常在症狀出現後的24到48小時之內變差,血塊擴張、腦壓升高、血壓升高,意識愈來愈不好。因此會需要自發性顱內出血的患者通常需要住到加護病房,被嚴格監控血壓、心跳、意識等生命徵象。
顱內出血的原因是血管異常、破裂,而導致出血,如果血壓愈高,出血量愈多,腦內血塊擴張,會讓患者腦壓升高、意識更差。所以這時一定要控制血壓,不能讓血壓無限制一直往上竄。
然而自發性顱內出血患者腦壓會升高,當腦壓升高時,身體為了維持腦部細胞有足夠的血液灌流,本來就會反射地升高血壓。因此在腦出血患者身上,血壓控制是個很大的學問,不能太高,不能太低。高了怕出血變多、血塊變大;低了怕腦細胞缺血,患者意識變差。
假使過去患者有服用抗凝血劑,或是本身有血小板低下等問題,要考慮利用藥物或輸血的方式來矯正凝血功能,減少繼續出血的機會。
腦出血後,血塊會影響到腦脊髓液的流動,很可能接著出現腦室積水的併發症,這時若發現患者腦壓過高,並有腦室積水與意識變差的狀況,需考慮腦室引流手術。
顱內出血後有部分患者會出現癲癇症狀,需要用藥控制與預防癲癇。
聽到出血,一定很多人會想,開刀止血應該有幫助吧。確實在處理自發性顱內出血時,手術是一種治療手段,介入手術的時機也很重要,如果出血位置於大腦,出血量多,且患者意識變化,或有壓迫到腦幹的狀況,就要考慮緊急手術移除血塊。假使是情況嚴重,患者意識很差或出血量太大、不適合移除血塊的話,可能也無法止血,這時要考慮移除頭骨來降低腦壓。
總之,自發性顱內出血是個嚴重且棘手的問題,而我們最好平時好好藉由飲食、運動、藥物等多方面控制血壓,照護血管健康,才能降低自發性顱內出血的機會。
至於車禍、墜樓等外傷引發的顱內出血,請看:顱內出血有四種,每一種都很要命






