
前言
PGS / PGT-A,胚胎著床前染色體檢查,或稱胚胎著床前染色體整倍體檢查,也就是一般俗稱第三代試管嬰兒。
這個技術是藉由植入前檢查胚胎染色體是否正常,來提高胚胎植入後的懷孕率、或是來降低胚胎植入後的流產機會,來達成早日懷孕的目標。
這篇文章就來跟大家說明,PGS / PGT-A的好處、限制,以及要注意的地方。
PGS 胚胎著床前染色體檢查
胚胎著床前染色體檢查:
PGS:Pre-implantation (著床前) Genetic (基因)Screening(篩檢),現在又稱PGT-A:Preimplantation(著床前) Genetic (基因)Testing(檢查)for Aneulploidy (非整倍體)。
是藉由現代生物科技技術,在胚胎著床前檢查胚胎的染色體是否正常,來降低試管嬰兒流產的機會,進而提高試管嬰兒植入後的懷孕率。
誰需要 PGS?
高齡、重複性試管失敗、染色體異常夫妻,建議接受PGS。

高齡
隨著女性年紀增長,卵子品質會開始下降。超過34歲就認為是高齡,而超過38歲試管的成功率就會開始急速下滑,如果超過40歲就會更加困難。
根據統計,女性卵子染色體異常機會與年齡是正相關。20歲女性每20顆卵子才有一個卵子含有正常染色體,30歲女性則是每30顆卵子才有一個卵子有正常染色體,而40歲女性就需要40顆卵子才有一個卵子正常。

因此,高齡女性接受試管嬰兒療程,可以考慮PGS優先剔除染色體不正常的胚胎,來降低胚胎植入著床後的流產率,並且提高單一次胚胎植入成功的機會。
重複性試管失敗
一般來說,一次試管的懷孕率大約50%~60%,因此如果接受試管胚胎植入三次應該有80% ~ 90%的懷孕率。如果胚胎植入三次,都沒有胚胎著床成功,除了進一步檢查之外,應該考慮胚胎染色體是否不正常的比例偏高,所以應該就由PGS來找出正常胚胎,來提高胚胎著床的機會。
染色體
一般正常人細胞內有23對(總共46條)染色體,男生是46XY,女生是46XX。
人體在製造卵子跟精子的過程中,染色體會進行減數分裂(也就是從46條,減少成23條)。各自帶有23條染色體的卵子與精子,結合受精之後,就會形成有46條染色體的胚胎,最後著床、發育、生產,就是一個正常的寶寶。
然而,在精卵製造的過程中,會有染色體分裂出錯的狀況,因而形成帶有不正常染色體的卵子與精子。這種不正常的精卵結合後,就會發育成不正常的胚胎。多數不正常的胚胎會自然淘汰(也就是不會著床)、或是會自然流產(著床後無法發育),少數不正常的胚胎會存活而生下染色體異常的寶寶,最常見的就是唐氏症。
而少部分夫妻,因為自身染色體有異常(可能是染色體微小片段缺失、可能是染色體反轉、可能是染色體鑲嵌型,但是不影響自身成長發育)。但是在精卵製造的過程中,無法自行修復,因此所產生的精子跟卵子有染色體異常的比例就很高,而精卵結合之後形成的胚胎也有異常。這樣的胚胎,無法正常著床、無法正常發育,幾乎百分之百會流產。
因此,PGS可以預先知道這些異常的胚胎,進而降低胚胎植入後流產的機會。
傳統試管嬰兒的結果
傳統試管嬰兒的結果跟自然懷孕的過程也是相同。打針排卵刺激的卵子品質、跟先生取精的精子品質,其實跟一般狀況是雷同的。根據統計,傳統試管嬰兒的植入的胚胎中,即便是外觀品質最好的第五天5AA囊胚,植入後也有15 % ~ 20 % 的流產率。
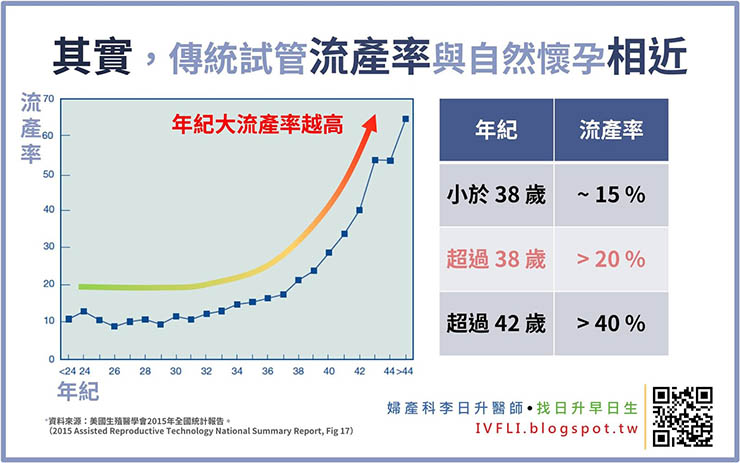
流產的原因前面有提到,就是製造精子跟卵子的過程中,出現了問題,因此雖然外觀上看起來品質最好,但是胚胎內部的染色體是異常的,異常的胚胎流產的機會大大的提高。(當然,外觀越好的胚胎,染色體正常的比例越高。外觀越差的胚胎,染色體正常的比例越低。)
所以我們發現,傳統試管療程,隨著年紀越高,胚胎著床率越低、流產的機會也是越高。
PGS可以降低流產機會
但是,隨著生物科技的發展,NGS(次世代染色體分析技術)的發明,配合胚胎切片及胚胎染色體檢查,我們可以藉由植入染色體正常的胚胎,來降低胚胎植入著床後的流產機會、也可以提高每次植入的懷孕率、也可以提高每次植入的活產率。
傳統試管 vs. 第三代試管嬰兒

我們來詳細比較「傳統試管」跟「PGS胚胎著床前染色體檢查(第三代試管嬰兒)」的差異。
傳統試管,單一週期植入兩個胚胎(第五天好囊胚)的懷孕率大約50% ~ 60%,胚胎植入著床後的流產率大約15%,費用就是一般試管嬰兒費用,而從開始取卵到驗孕的時間大約一個月。
第三代試管嬰兒,胚胎植入週期植入一個胚胎的懷孕率有50%,胚胎植入著床後的懷孕率小於5%,整體的費用(包含打針、取卵、養胚、切片、染色體檢查、胚胎解凍植入等)大約可以做三次傳統試管嬰兒,時間最少需要三個月。
可以看到,第三代試管跟傳統比較,有高懷孕率、低流產率的優點,但是高費用、需時間長就是受到比較多限制的地方。
PGS的步驟
上面提到,PGS從開始到胚胎植入驗孕需要三個月,我們來看看PGS的步驟有哪些。
PGS的步驟簡單可以分為三部分,每個步驟也可以分為三個細節,現在就來仔細瞭解一下。

PGS三步驟
步驟1. :打針、取卵、養胚胎
步驟2. :胚胎切片、染色體檢查
步驟3. :建立內膜、解凍胚胎植入
步驟1.
打針、取卵、養胚

這個階段就是為了要培養胚胎,也跟傳統試管嬰兒胚胎植入前的步驟雷同。
步驟1.1 :MC第二天開始打針,排卵刺激。
跟傳統試管一樣,MC見紅的第二天或是第三天開始接受排卵刺激,時間到注射破卵針刺激卵子成熟。就可以皆下一步。
步驟1.2 :全身麻醉取卵手術。
跟傳統試管相同,接受靜脈全身麻醉、不用插管,接受取卵手術。取卵時間大約30分鐘,前面準備需時30分鐘,後面術後麻醉恢復需時一小時。取卵節術後,卵子就會交給胚胎技術師,開始後續胚胎培養的過程。
步驟1.3 :精卵結合、胚胎培養
接受PGS的療程,精卵結合(也就是卵子授精)的方式是用ICSI(單一精蟲顯微注射),而非傳統精卵自然結合(Insemination)。使用ICSI可以避免額外精子的染色體影響後續染色體檢查的正確性。受精後的卵子就開始進入胚胎培養。
步驟2.
胚胎切片、染色體檢查

這個步驟是PGS最複雜的地方。養到第五天、第六天的胚胎,經過一連串的處理,準備接受檢查。
步驟2.1 :胚胎培養到第五天、第六天
過去PGS的胚胎切片,多是取第三天的胚胎做胚胎切片。但是,近年國際文獻發現,第五天、第六天囊胚切片結果更為準確。因此,近年PGS國際標準建議是:第五天、第六天囊胚(Day 5、Day 6 Blastocyst)接受切片檢查。
選定胚胎之後,胚胎需要接受雷射打薄人工協助孵化(AH,Laser Assisted Artificial Hatching)。雷射打薄是將胚胎的外殼用精準雷射光打一個小洞,讓部分胚胎細胞能夠膨出,到胚胎殼之外,方便皆下來做胚胎切片。
步驟2.2 :胚胎切片
培養到第五天的胚胎,部分的胚胎細胞膨出到殼外之後,胚胎師就會用胚胎切片的技術,摘取五個~六個囊胚外圈細胞(滋養層細胞),這個技術也稱為滋養層切片(Trophectoderm Biopsy)。摘下來的細胞會裝在PGS專門用的染色體分析試管,準備接受染色體分析。
步驟2.3 :染色體檢查、冷凍胚胎
細胞樣本則利用NGS的方式做染色體分析。NGS是次世代染色體分析,利用人體染色體基因庫中相同的片段,做電腦分析計算後,分析胚胎染色體正常與否。NGS這種新方式,較傳統FISH等方式,準確度較高、但費用也較高,但也是現今國際檢查的標準方式。
所以,PGS 結合 NGS才會是比較正確的作法。
切片後的胚胎,會被玻璃化冷凍在零下198度的液態氮桶裡,靜待染色體檢查的結果。玻璃化冷凍的胚胎,有99.9%以上的解凍存活率,是現在冷凍胚胎的唯一標準。胚胎保存在液態氮桶裡,環境穩定,可以保存十年沒有問題。
步驟3.
建立內膜、解凍胚胎植入

染色體分析完成後,如果有染色體正常的胚胎,就可以開始第三步驟:解凍非胎植入。這個步驟跟傳統試管解凍胚胎週期類似。
步驟3.1 :MC第二天開始口服藥物建立內膜
服用雌激素、模擬正常生理荷爾蒙、使內膜逐漸增厚。(這個時期禁用黃體素,會失敗、會失敗。千萬不要相信網路謠言:黃體素可以幫助胚胎著床,所以提早使用黃體素。這個時期使用黃體素,只會讓內膜因為提早黃體化而無法讓胚胎著床。)
步驟3.2 :良辰吉時
這個時候才能開始使用黃體素。一般使用雌激素讓內膜長到0.8公分以上,就可以計算時間,開始使用黃體素
步驟3.3 :解凍胚胎植入
使用黃體素五天之後,就可以準備解凍胚胎植入。胚胎植入後兩個星期,就可以驗孕。
正常胚胎
再來,簡單的分享臨床經驗。一個PGS週期大約有多少正常胚胎,年紀如果小於38歲,一次取卵週期如果有12個卵子,受精後大約有10個受精卵,第五天大約可以有3~5個囊胚可以切片,切片後大約有2~3個正常胚胎。
但是,如果是有夫妻染色體異常、年紀超過38歲、或是少於12顆卵子,可能就不會有那麼多染色體正常的胚胎。
所以,在有打算PGS的夫妻,需要在療程前接受一對一專業諮詢,才能夠精準的分析評估。
結論
PGS(第三代試管嬰兒)合併NGS可以提高單一胚胎植入後懷孕率,降低胚胎植入著床後流產機會。如果是高齡、有重複試管失敗經驗、或是有夫妻染色體異常的問題,建議使用PGS來提高試管成功機會。






