
現今由於3C產品盛行,不管是電腦或手機,往往佔據大家許多時間,「機不離身」也是許多上班族的寫照。長久下來除了眼睛容易乾澀疲勞外,常常會有人擔心,是否會造成眼睛的疾病 ?
由於自己門診患者以青光眼為多數,今天就從青光眼的的角度來跟大家分享。
青光眼的危險因子,你中了幾個?
一樣先說結論:目前並無大型研究證實,長時間使用3C產品,會導致青光眼。
反而是有些顯著的危險因子,已證實和青光眼有密切關聯:
1. 家族史
青光眼目前沒有證實一定會遺傳,但就像許多慢性病,直系血親的患病機會較高。如果你的家庭成員(例如父母兄弟姊妹子女)有青光眼,這就算是一個危險因子,建議提早檢查。
2. 視神經凹陷(杯盤比)偏大
眼睛其實就像是一台相機,而相機的底層就是所謂的眼底,是由底片–視網膜(Retina, 具有超高解析度,這也是為何 iphone螢幕叫retina)和傳輸線–視神經細胞所組成,由視神經纖維傳達訊號到大腦。
正常視神經如下圖,淡黃色(視神經杯)和橘黃色(視神經盤)會有一個正常比例。如果青光眼導致視神經病變,臨床上常會見到視神經凹陷變大,合併視神經纖維的受損。
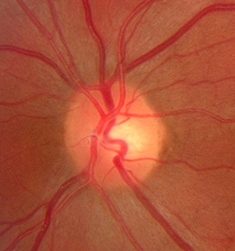
但是,
視神經凹陷偏大,並不等同是青光眼!
視神經凹陷偏大,並不等同是青光眼!
視神經凹陷偏大,並不等同是青光眼! (很重要,說三次)
視神經凹陷偏大的原因,可分為生理性和病理性因素。
生理性因素在台灣最常見的就是近視,但未必會合併視神經受損,導致青光眼。
病理性因素很多,包括糖尿病視網膜病變,視網膜血管阻塞,或其他視神經疾患。
附帶一提的是,由於眼底影像可以拍成數位化圖片,加上近年來人工智慧(AI)技術和大數據的盛行,許多研究都在探討眼底影像和身體疾病的關係。今年初在美國的青光眼醫學會上,有研究團隊指出,AI可藉由單一眼底影像,推斷出你的年齡、性別、血壓 !!
3. 高・眼・壓
高:高眼壓、高齡、高度近視/高度遠視
高眼壓:容易壓迫視神經,產生受損–這個應該容易想像。但是為何眼壓會升高呢? 其實就是眼球內的水分(房水)平衡出了問題:製(房)水太多,或是排(房)水受阻。其原因很多,包括老化、外傷、藥物、發炎等等。
高齡(老化):隨著老化,身體許多機能都會逐漸變弱,包括眼球排水功能下降,導致眼內房水蓄積,導致高眼壓;也有人因為身體機能老化/惡化,導致抗壓力下降,使得雖然眼壓控制保持穩定的青光眼,突然快速惡化(無法承受原本的壓力)。
高度近視:目前機轉未明,但可能跟高度近視眼球結構異常有關,眼壓不一定會升高。
高度遠視:也和眼球結構異常有關,常產生閉鎖型青光眼或急性青光眼,好發中年女性。
眼:眼球外傷、眼球手術(多次)
眼球外傷:外傷可能會導致眼球排水功能出問題,造成眼壓上升。
眼球手術:多次眼球手術,例如複雜性視網膜剝離,或是先天性白內障,都有可能因為病情或是長期藥物使用,導致眼壓上升,
壓:血壓過低/過高
血壓過低:近年研究發現青光眼和眼部血流有很大關聯,而臨床上也發現如果體質是低血壓、貧血,或是手腳容易冰冷(周邊循環不良)的患者,較容易好發青光眼(尤其是正常眼壓性青光眼)。
血壓過高:有研究認為血壓控制太高,或舒張壓控制得太低,可能會導致眼滲透壓失常(ocular perfusion pressure, OPP),進而影響青光眼的控制。但高血壓對於是否會導致青光眼,目前證據不足。
4. 其他
包括特定種族(黑人,愛斯基摩人),過量抽菸,長期使用類固醇,以及糖尿病控制不良者,都是青光眼的危險族群。
一切都是風險考量- IT’S ALL ABOUT RISK.
為甚麼危險因子重要?
其實青光眼的機轉至今未明,所以也沒有甚麼明確預防方法。但藉由瞭解上述的危險因子,大家其實可以發現,眼壓高、家族史,還有特定體質的人比較容易好發青光眼。
危險因子愈多,惡化機會愈高 !! 算算看,你有幾個 ?
(註:危險因子在各大研究和各類型青光眼中,略有差異,請和您的醫師做個人化討論)
避免青光眼惡化,預防失能
青光眼治療目的,在於避免不可逆的惡化,預防視覺失能(失明)。目前唯一方法,就是降眼壓,方式包括藥物、雷射,及手術。
一般會先考慮低風險的藥物,或低侵入性的雷射,當效果不佳、副作用過大,或病情持續惡化,則考慮高風險的手術(小樑切除術或導管植入術)。然而,眼壓要多少才安全? 這要看視神經健康(抗壓)程度,無法一概而論,只能由醫師依照臨床經驗判斷,所以才有正常眼壓卻患青光眼,及高眼壓卻無青光眼,這兩種狀況。
「天天點,點藥一輩子,點到看不見?」
「愈點愈霧、愈點愈痛、忘了點藥」,這些都是患者常遇到、很挫折的事。人愈活愈老,視力、視神經功能、甚至記性,都會變差;長期藥水治療,愈點愈多,也容易併發乾眼症等不適,更大幅降低生活品質。「那可以開刀嗎?─隔壁阿伯說開刀完還是看不到 ?」其實,傳統青光眼開刀目的在於降低眼壓,避免惡化,無法改善視力。
上述是青光眼傳統藥物和手術的限制,隨著科技進步,目前青光眼治療有幾項新進展,分享如下:(每個人情況不同,是否適用請和您的眼科醫師討論)
(1)無防腐劑的降壓藥水:藉由無防腐劑的使用,降低眼表面接觸的藥物劑量,進而改善症狀與副作用。
(2)持續釋放型降壓藥物:藉由不同途徑(如眼內植入物,淚管塞),自動且持續地釋放藥物(可達數個月),減少患者點藥障礙和依從性問題。
(3)白內障手術降眼壓:對於特定青光眼族群(如閉鎖型),研究發現白內障手術,除了改善視力,亦可大幅降低眼壓。
(4)微創青光眼手術:就像心導管之於開心手術一般,不同於傳統青光眼手術的風險高、恢復期長,針對特定青光眼患者(通常是病情較輕之患者),選擇風險較低、恢復快、免住院的方式來降眼壓,更可和白內障一併手術,同時改善視力,大大提升生活品質。
你有多久沒檢查眼睛了呢? 青光眼的預防治療千百種,趕快找時間關心自己的靈魂之窗吧!






