
打呼在小孩子身上其實是很常見的問題。根據統計,學齡兒童大約有10%到30%的小孩子會打呼,而有睡眠呼吸中止的小孩子比例大概在1%到5%〔1〕。家長們比較關心的當然不是普通的打呼,而是擔心小孩子有沒有睡眠呼吸中止,因為後者會影響健康跟學習。但是,打呼大聲,或是打呼的頻率比較頻繁,就是睡眠呼吸中止嗎?
最近看到一篇新文章,非常有趣〔2〕。內容是調查113個唐氏症的母親,看看他們能不能根據自己晚上睡覺觀察到自己小孩子打呼的頻率,來判斷小孩子有沒有得到睡眠呼吸中止症,跟它的嚴重程度。
結果是:不行!父母根據記憶,描述小孩晚上打呼出現的頻率多寡(每周小於三晚或每周大於等於六晚),跟睡眠檢查發現的睡眠呼吸中止嚴重程度,完全沒有相關!
雖然這個研究是研究唐氏症,但這也可以間接證明父母的記憶是不可靠的。因為家長對小孩子打呼的症狀的嚴重度評估並不準確,所以有很多小朋友,其實有嚴重的睡眠呼吸中止症,會影響到健康,甚至產生了症狀之後,家長才發現,才會去尋找醫生的幫助。那麼如果不是單純的打呼,而是會影響到健康的小孩子的睡眠呼吸中止症,會出現哪些症狀呢?
有睡眠呼吸中止症的小孩可能產生的症狀
首先,他們可能會因為在學校的時候注意力不足,不專心,躁動,學業成績開始下滑,甚至會攻擊別的小朋友,產生暴力行為,所以被老師覺得是過動症,請家長帶去看神經科或是精神科醫師。
他們也可能因為睡眠的時候,睡眠品質受到影響,變得斷斷續續的,結果影響到生長激素的分泌,造成生長發育變得遲緩,身材比同年齡的人都還要矮小。或者說,因為睡眠被打斷,影響到晚上抗利尿激素的分泌,結果因為讓膀胱可以留存比較多尿液的這種激素分泌不足,讓雖然已經是大小孩的小朋友又開始尿床,被家長帶去看小兒科醫生。
他們也可能因為鼻子過敏,鼻塞,都用嘴巴呼吸,所以讓嘴巴變得口乾口臭,口腔衛生變得很差,甚至常常蛀牙,或是牙齒發育受到影響,牙齒的排列變得很雜亂,所以被家長帶去看牙科醫生。
由此可知,小孩子的睡眠呼吸中止並不僅僅只有打呼這個症狀,他還可能會有其他各種各樣的表現,且因為這些表現被其他科醫師看到。所以不管是耳鼻喉科,神經科,精神科,小兒科,還有牙科,都應該對這樣的小孩子提高警覺,及早發現,及早介入,免得影響到小孩子將來的生長發育跟健康。
早期判斷小孩打呼嚴重程度的好用工具
但是既然家長對小孩子打呼的嚴重程度評估並不準確,對醫生來說,當你懷疑來看你的小孩子可能有睡眠呼吸中止的情形,但是家長又不太相信的時候,要如何說服家長帶小孩子來做睡眠檢查呢?
有個好方法。現在手機很方便,你可以請家長回家下載一個App : Snorelab. 這個App我以前有專文介紹過。如果害怕手機的電磁波影響到小孩子,可以把手機放遠一點,只要小孩子真的打呼很大聲,房間裡一定聽得到,手機也錄的到。當然如果家長跟小孩子一起睡,App顯示出來的報告,可能會讓家長意外的發現自己的打呼聲比小孩子還要大聲,那麼就要順便一起來治療了XD (買一送一的概念)
小孩睡眠呼吸中止症的檢查和定義
如果真的發現小孩子打呼很大聲,他又有出現像是過動、不專心、夜尿、生長遲緩,口乾口臭蛀牙等等的現象的話,那就可能需要來醫院做一個正式的睡眠檢查了。關於小孩子的睡眠檢查怎麼做,可以參考黃正憲學長的部落格。
如果做了睡眠檢查以後,怎麼樣判斷小朋友有沒有睡眠呼吸中止症呢?在這裡提供給大家關於小朋友睡眠呼吸中止症的定義作為參考,讓大家長長知識,非專業人士看不懂也可以跳過。根據這樣的計算,如果小孩子的睡眠呼吸中止及低通氣指數(AHI) 每小時大於一次,我們就說這個小孩有睡眠呼吸中止症,因為這樣的數值遠遠超過一般正常小孩的平均值〔3〕–〔5〕。

睡眠呼吸中止症的成因:小孩大人不一樣!
好的,如果現在已經知道小孩子確實有睡眠呼吸中止症以後,那麼要怎麼治療呢?我想這個可能才是各位家長關心的重點。不過容我先賣個關子,在這裡先跟大家介紹一下,小孩子跟大人的睡眠呼吸中止症的表現和成因有什麼不同。由於小孩子並不是比較小一號的大人,所以造成小孩子睡眠呼吸中止症的原因也跟大人不一樣,知道原因哪裡不同之後,才能夠比較了解治療的方向,而不是把治療大人的方法生搬硬套到小孩子身上。
大人和小孩子最重要的不同就是:小孩子如果晚上睡不好,白天反而是會更加活蹦亂跳,更暴躁易怒。家裡有小孩子的人都會有這樣的經驗,小孩子玩得太累的時候,常常會因為一點小事就崩潰,大發脾氣,搞得大家焦頭爛額,爸爸媽媽都不知道到底是戳到了他的哪個點。這時候有經驗的爺爺奶奶就會告訴爸爸媽媽:哎呀,這個小孩子想睡覺啦,趕快給他餵奶或是吃奶嘴,抱他去睡覺!小孩子秒睡以後,這時候大家才會恍然大悟,喔,原來他剛剛是太累了。
大人就不同了,大人晚上睡不好,白天就會是真的一副很想睡的樣子,精神不好,甚至開車等紅綠燈都會等到睡著。
理學檢查方面,大人睡眠呼吸中止症患者常常出現的舌根肥厚,懸雍垂過長的情形,在小孩子身上就很少看到。在有睡眠呼吸中止症的小孩子身上,最常見到的就是肥大的扁桃腺和腺樣體。
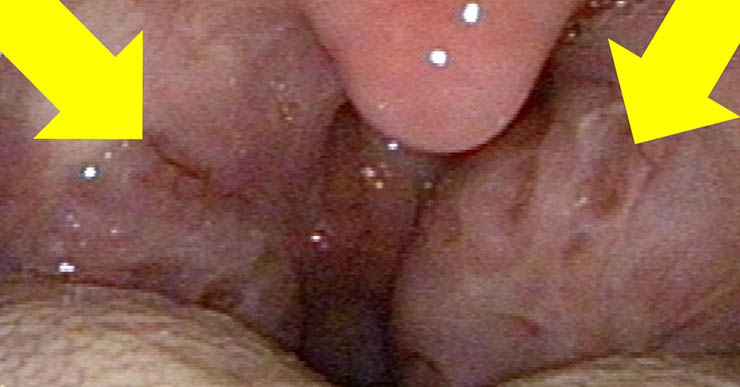
為什麼扁桃腺和腺樣體的肥大,常常是造成小孩子睡眠呼吸中止症的原因呢?這是因為小孩子的臉部骨骼發育比較慢,而這些住在小孩子上呼吸道裡的房客,長胖的速度比他們住的房間,也就是小孩子的臉部骨骼,變大的速度還要快,結果很快的就讓這個房間裡面顯得太擠而住不下了。從這裡我們就可以知道,要治療小孩子睡眠呼吸中止,最重要的手段就是把扁桃腺和腺樣體拿掉,把這些沒有自制力,吃的那麼胖的房客趕走,房間裡就不會再那麼擠,空氣有了流動的空間,小朋友睡覺的時候也就不會那麼容易缺氧了。
扁桃腺和腺樣體太大的話,一定要開刀嗎?小孩子開刀會不會很痛呢?
這時候有的家長就會問,開刀聽起來很可怕,在小朋友身上動刀聽起來很痛,天下父母心,總是會覺得很捨不得。既然是因為房客生長的速度太快,讓小孩子打呼,那麼能不能等小孩子大一點,臉部骨骼發育的大一點,等房間變大以後,房客就會比較住的下呢?
還真的有人做過這個研究〔6〕。他們收集了一百多個小孩子,等了一年之後,發現只有9%的小孩子,最後真的不用再做手術,但是其他91%的小孩子,即使長大了一歲,症狀都還在,打呼也沒有變好。我們都知道,小孩子的學習不能等,更何況如果造成小孩子睡不好而生長遲緩的話,那麼臉部的骨骼也沒有變大的機會了。因此,一般我們遇到這種已經產生症狀,又很明確知道病因的小朋友,原則上還是先做手術比較保險。
再加上最近的研究〔7〕指出,扁桃腺切除,在小孩子身上,不一定要像傳統的方法那樣整個把它切掉,我們可以選擇用低溫的器械,把它削薄,減小他的體積就好。這樣的做法,可以讓小孩子開完刀第二天就幾乎不太會痛,可以開心的回家。雖然術後一個星期,還是要注意只能吃比較軟的食物,避免術後的出血,但是跟傳統的手術相比,恢復的速度已經大大的增加,更重要的是也能夠明顯改善小孩子的症狀,效果並不會比較差。
扁桃腺跟腺樣體的切除還有什麼好處呢?
首先他能夠改善小孩的過動和注意力不足症候群(ADHD)〔8〕。當然前提是這些小孩子的過動是因為睡眠呼吸中止症引起的。如果這些小孩子同時合併有氣喘的情形,切掉扁桃腺和腺樣體之後,氣喘症狀也會改善〔9〕。這有可能是因為這兩個組織上面有很多會藏污納垢的孔洞,這些髒東西很容易引起上呼吸道的感染,讓氣喘惡化。睡眠呼吸中止在小孩子身上,還會因為缺氧造成血管的發炎,增加血管的阻力,甚至會造成小孩子難以治療的高血壓,這個問題手術後也能改善〔10〕。
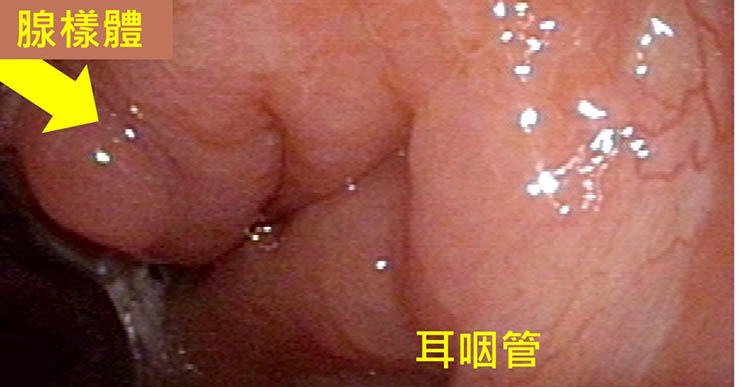
就算單純只切除腺樣體,也有很多好處。鼻子的分泌物,如鼻涕,通常會流到喉嚨後方,再吞到肚子裡。腺樣體如果太大,擋在鼻子的後面,就會讓鼻涕流不下去,在鼻腔中積存的鼻涕太多,很容易引起鼻竇炎。所以也有報告說,切除腺樣體可以改善小孩子反覆發作的慢性鼻竇炎,減少他們發作的次數和嚴重程度〔11〕。同樣的,由於腺樣體長在小孩子的耳咽管的旁邊,所以過於肥大的腺樣體也很容易阻塞到耳咽管的開口,一旦小孩子感冒,小孩子又沒有擤鼻涕的習慣,都喜歡把鼻涕吸回去,倒吸的鼻涕很容易就會流進中耳腔跑不出來。所以研究指出,清除腺樣體也能夠減少小孩子中耳炎復發的機會〔12〕。
看起來切除扁桃腺和腺樣體真是百利而無一害。我輩耳鼻喉科醫師,一旦看到扁桃腺和腺樣體,應該要秉持殺無赦的原則,不停地切切切,讓我們的小孩子走出醫院以後,都能神清氣爽,考試都考一百分!
切完扁桃腺和腺樣體之後,小孩還會打呼怎麼辦?
不過即使研究證實,切除扁桃腺和腺樣體對於小孩子治療睡眠呼吸中止症的成功率,可以到達大約80%,還是有一些小孩子做完這個手術以後,仍然會打呼。問題出在哪裡呢?我們有沒有什麼方法,可以證實扁桃腺和腺樣體就是造成小孩子打呼的元凶,而且如果不是的話,就不要誤殺呢?睡眠內視鏡就是一個好方法。
什麼是睡眠內視鏡呢?睡眠內視鏡就是利用打針注射麻醉藥物的方式,讓人睡著,然後在他們開始打呼的時候,從鼻子放入內視鏡,去觀察病人上呼吸道的構造,看看阻塞和發出打呼的聲音的位置在哪裡。
這個檢查的好處是可以近距離觀察病人的睡眠狀況,能夠經由觀察上呼吸道解剖構造產生的震動,看看打呼的聲音來自於哪裡。這不像睡眠檢查一樣,只能從外面觀察,知道病人有睡眠呼吸中止,但是卻不知道為什麼,只知其然而不知所以然。睡眠內視鏡讓醫生可以進入人類有如黑洞一般複雜的的上呼吸道之中一探究竟,是近年來研究人類睡眠領域裡面一個非常重要的進展,也因此相關的研究如雨後春筍一樣不停的冒出來〔13〕。
為什麼我們要做這個檢查呢?即使我們知道切除扁桃腺和腺樣體有很大的機會會成功,但是沒有親眼看到小朋友睡著的時候上呼吸道的狀況,如扁桃腺阻塞了呼吸道,或是腺樣體擋住了後鼻孔,讓氣流只能從很小的縫隙通過,讓小孩子呼吸變得比較費力,或是像吹笛子一樣發出聲音的話,我們還是不能確定,是不是扁桃腺和腺樣體就是造成小孩子打呼的原因。尤其是有些小孩子在門診檢查的時候看起來扁桃腺並不大,但是他又有睡眠呼吸中止和打呼的時候,我們就不禁要懷疑是否他的睡眠呼吸中止的狀況有別的成因。
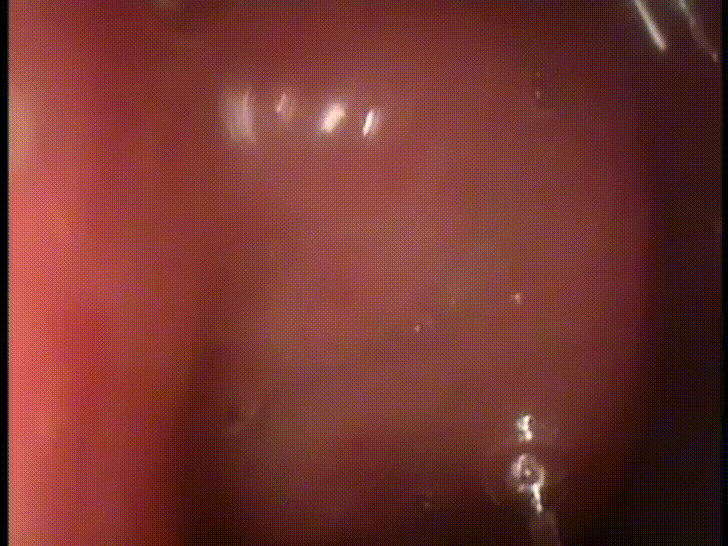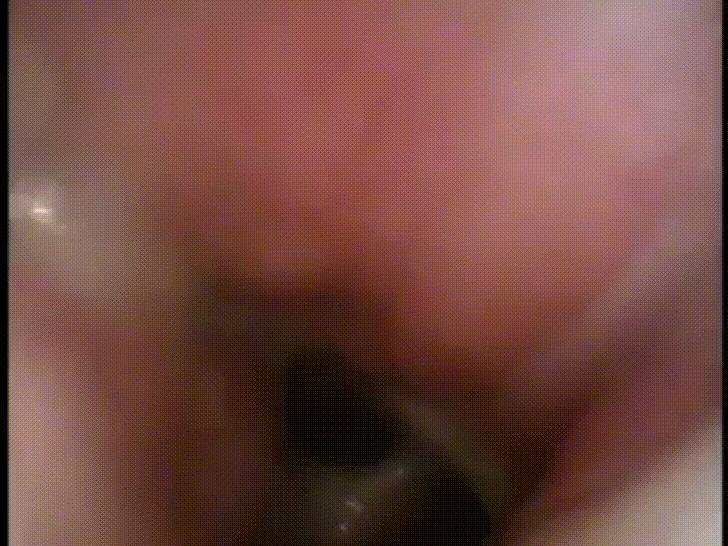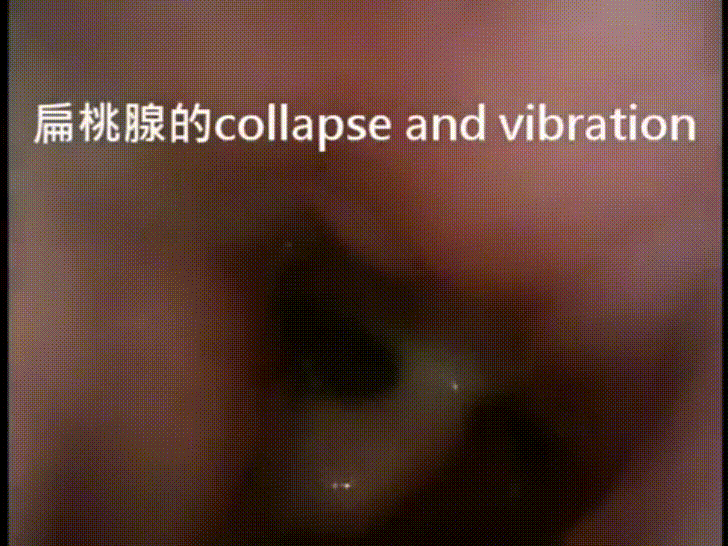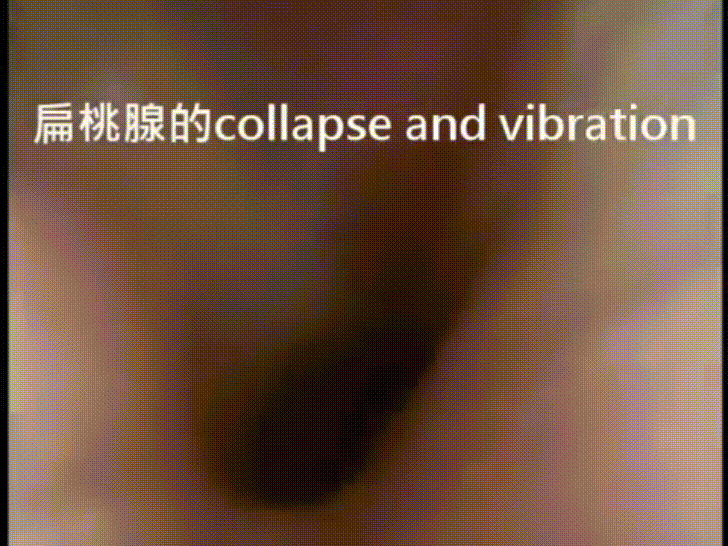
又或者說,有些小孩子切完扁桃腺和腺樣體之後打呼跟睡眠呼吸中止的狀況還是沒有改善,表示造成他們產生症狀的原因並不只是因為扁桃腺和腺樣體,那麼也有必要進一步檢查看看到底問題出在哪裡。比較胖的小孩子打呼 (一般睡得不好的小孩子都會比較瘦) ,或是有一些神經肌肉疾病和臉部骨骼發育異常的小孩子打呼,原因可能也並不單純。有一些鼻塞的小孩子,是不是只是因為鼻塞造成的張口呼吸,造成他的呼吸道變得比較狹窄而造成打呼,也有必要釐清,做個鑒別診斷,而不是一股腦的就把他們的扁桃腺和腺樣體切掉。以上這些適應症,正是研究小孩子睡眠內視鏡領域中的專家們,對於小孩子什麼時候應該要做睡眠內視鏡,得到的共識。
小孩睡眠呼吸中止成因多,有時需要睡眠內視鏡幫忙診斷
那麼,如果做了睡眠內視鏡,除了扁桃腺和腺樣體造成阻塞之外,還會發現什麼其他的原因造成小孩子打呼呢?那可多了!有時候會發現被切過的腺樣體又長了出來,有時候會發現舌扁桃(舌頭後方,舌根位置的扁桃腺)過於肥大,壓迫到了呼吸道。這種阻塞呼吸道的免疫組織,只要幸運地被仔細的醫生發現,再將他們切除掉,通常都可以大為改善小孩子的打呼和睡眠呼吸中止的症狀。
另外有時候會發現喉頭的會厭軟骨會像活塞閥門一樣,吸氣的時候就把喉頭的呼吸道卡住,有時候又會看到杓狀軟骨周圍的黏膜太過水腫,吸氣的時候黏膜就跟著被吸到喉頭上卡住了。這種情況如果在醒著的時候也會出現,就會聽到小孩子發出哮喘的聲音,我們會把它稱做喉軟化症。有些小孩子醒著的時候都沒事,睡覺的時候喉頭才會有軟化的現象,這種情形也會造成小孩子的打呼跟睡眠呼吸中止,如果沒有用睡眠內視鏡去做診斷的話,是不容易發現的。治療的方法,就是用雷射在這些黏膜表面做一些燒灼,像是烤魷魚一樣,讓這些過於鬆軟的黏膜組織變得比較堅挺,不容易塌陷,就能夠解決他們打呼跟睡眠呼吸中止問題。
可見造成小孩打呼跟睡眠呼吸中止的原因多種多樣, 80%是扁桃腺和腺樣體引起,另外20%可能就是上面所說的舌扁桃,會厭,和杓狀軟骨等等造成。這個剛好符合我們所說的80:20法則:80%的問題可以用20%的精力解決,但是另外20%的困難問題可能會花去我們80%的額外努力。還好有睡眠內視鏡,讓我們在處理這剩下的20%的小孩睡眠問題上面,可以有更方便的工具和明確的方向可以進行。
如何預防小孩子打呼?
如果知道小孩子打呼怎麼提早發現,及早診斷和治療之後,接下來就該談談應該怎麼預防了。有人可能會覺得奇怪,什麼?小孩子打呼還可以預防嗎?這不是他的體質造成的嗎?他的扁桃腺和腺樣體會變得比較肥大,不是天生的嗎?天生的東西和體質的東西要怎麼預防呢?
講到這個,就不得不提到史丹佛睡眠中心的大師Christian Guilleminault (名字太難唸,我們都叫他CG!)的研究了〔14〕。他發現很多小孩子在把扁桃腺和腺樣體切掉之後,雖然當時睡眠呼吸中止已經痊癒,但是過了10幾年,等他們長大變成青少年的時候,打呼跟睡眠呼吸中止又回來了。他百思不得其解,最後發現一個關鍵:口呼吸!

口呼吸是小孩睡眠呼吸中止症復發的主因
這些小孩子雖然已經用手術改善了睡眠品質,但是他們睡覺的時候用嘴巴呼吸的習慣並沒有改變。有時候他們用嘴巴呼吸是因為鼻塞,有時候,即使他們沒有鼻塞,但是他們就是有用嘴巴呼吸的習慣。因為對小孩子來說,用嘴巴呼吸感覺阻力比較小,如果有一次感冒的時候,鼻子很多鼻涕,鼻子被塞住了,結果養成了用嘴巴呼吸的習慣,後來即使感冒已經好了,鼻子沒有塞了,但是因為用嘴巴呼吸比較輕鬆,養成了習慣以後,後來就改不回來。
同樣的,小時候腺樣體肥大,後鼻孔被塞住的小朋友,即使手術清除了腺樣體,用嘴巴呼吸的習慣可能卻被忽略了,沒有被糾正,一直保留下來。又或者說,除了腺樣體造成的鼻塞之外,小朋友也可能因為長期的過敏,造成鼻腔裡面的其他房客,如下鼻甲,過於肥大,擋住了用鼻子呼吸的通道,也沒有被發現,結果小孩子從此用嘴巴呼吸了10幾年,到了青少年時期,臉型的發育和下巴骨骼的發育發生了改變,這時候睡眠呼吸中止症又回來了,而且這次更加難以處理。
(為什麼過敏會造成鼻塞呢?過敏原的刺激,就像對下鼻甲黏膜的重量訓練,會讓它越來越肥大,最後整個塞住了最重要的鼻子氣流通道:下鼻道。)
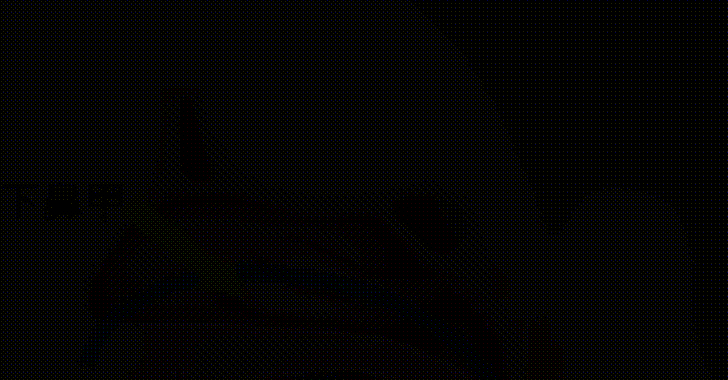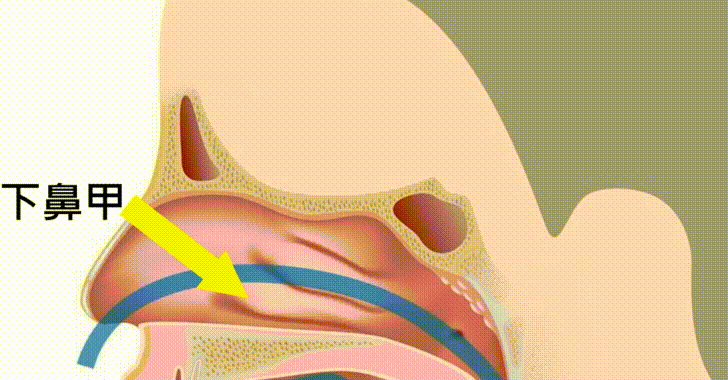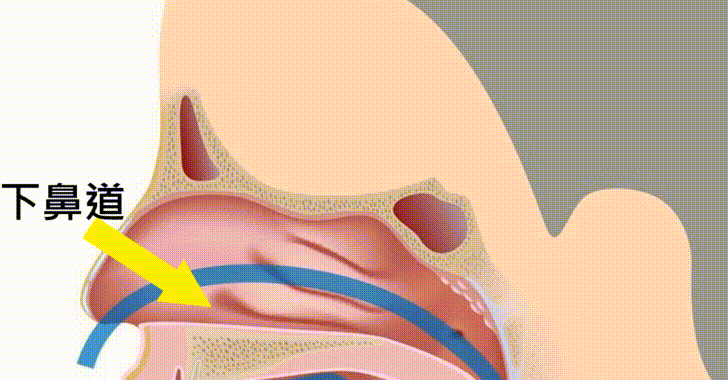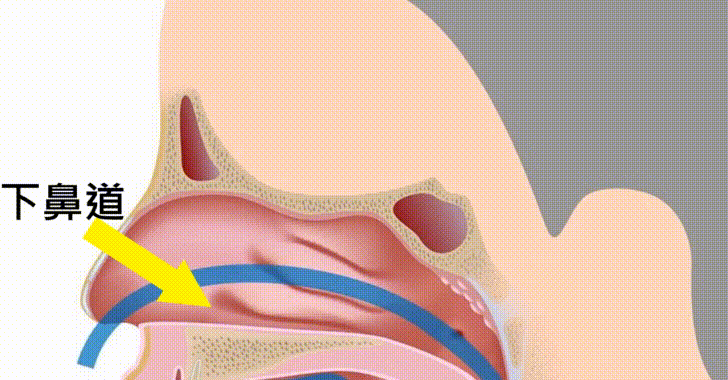
雖然為什麼用嘴巴呼吸會造成這些變化的原因並不清楚,但是已經有許多的報告發現〔15〕–〔17〕,用嘴巴呼吸的小朋友,不管是下巴的骨骼比較後縮,比較容易暴牙,或是身體和頭的姿勢,都會變得比較怪異。許多牙科醫師也發現,用嘴巴呼吸的小孩子,他的牙弓沒有辦法像一般的小孩子一樣比較寬比較平。他們的牙弓,因為長期失去了舌頭頂住上顎和兩邊牙齒的刺激,上顎兩側的發育變得比較差,同時為了讓氣流從舌頭和上顎之間通過,上顎只能往上發育,創造空間,結果上顎牙弓就變成了高而尖的高尖型牙弓(high arched palate),這種牙弓不僅看起來比較怪異,它的寬度也比正常的牙弓要窄,可想而知他們的呼吸道的空間也會受到限制,比較容易產生阻塞。
小孩鼻塞的治療,需要大家提高警覺
我們耳鼻喉科醫師,如果只有沾沾自喜於我們切除扁桃腺和腺樣體治療打呼的成功率很高,而忽略了同樣是屬於我們耳鼻喉科醫師治療的領域,而且是上呼吸道的第一道關卡:鼻子,沒注意到鼻塞的治療的話,很可能過了10幾年之後,等這些小朋友長大了以後,又會回來找你,而且這時候的問題更加難以處理,因為骨骼發展已經定型了。
高雄長庚最近的一篇研究〔18〕更指出,臨床醫師判斷小孩子的扁桃腺大小,和小孩子睡眠呼吸中止的嚴重程度沒有明顯相關,而鼻塞,口呼吸,鼾聲大小,和肥胖的有無,卻可明顯反映小孩睡眠呼吸中止的嚴重程度。由此可知,治療小孩睡眠呼吸中止症時,不要只看扁桃腺和腺樣體,要同時去注意到和積極處理小孩子的鼻塞問題,這件事有多麼重要!
家長怎麼幫小孩子治療鼻塞,以預防將來產生睡眠呼吸中止症?
鼻塞的治療,對小孩子睡眠呼吸中止症的預防,可以分成兩個層次,首先,當小孩子感冒時,積極的幫他局部治療,幫小孩子把鼻涕吸出來,可以預防他養成口呼吸的習慣。怎麼做呢?可以帶小朋友去給耳鼻喉診所醫生吸鼻涕。但是有時候當小孩子感冒時,鼻涕常常多到一個不行,去診所吸完鼻涕之後,回家要睡覺前馬上又生出一大堆鼻涕,把鼻子塞住,讓小孩子睡不好,又會想要用嘴巴呼吸。這時候可以考慮買一個吸鼻涕機。
現在市面上有非常多種類的吸鼻涕機可以選擇,如果怕大人不知道下鼻道的方向,亂戳會戳到小朋友流鼻血的話,就要記得,下鼻道的方向是從鼻孔對著耳垂的方向伸進去,不要對著眼睛的方向,以免戳到中鼻甲,容易引起流血。
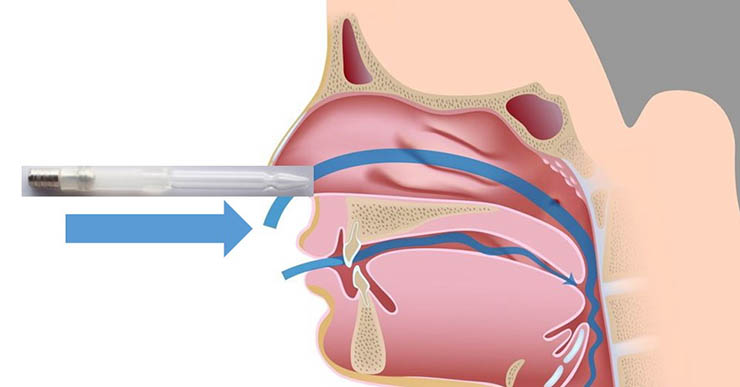
大一點的小孩子,甚至可以把吸鼻涕機拿給他,看他會不會自己吸。再大一點的小朋友,就要教他自己擤鼻涕了。小朋友很愛玩,鼻子裡面有東西的時候,不會像大人一樣找衛生紙把鼻涕擤出來,最方便的方法是會把鼻涕倒吸回去,吞到喉嚨裡。但是鼻涕在被倒吸回去的時候,通常會經過耳咽管開口,再經由耳咽管開口吸進中耳腔,細菌就這樣經由鼻涕進入了中耳腔,造成耳朵痛跟耳朵流膿的中耳炎。因此,當我們家長聽到小孩子的鼻子有呼吸不順,有鼻涕的水聲的時候,就要去提醒小孩子拿衛生紙把鼻涕擤出來。
擤鼻涕一次擤一邊,比較容易擤乾淨!
小孩子的肺活量不太夠,如果一次擤兩邊的話,鼻涕會不容易出來。所以要幫小孩子把一邊的鼻孔壓住,請小孩子從嘴巴吸氣,再用一邊鼻子把氣呼出來,輪流擤,才能把鼻涕清乾淨。養成習慣以後,除了改善口呼吸以外,也能預防中耳炎,一舉數得!
開刀前後也要注意鼻子的治療
第二個層次,萬一小孩子已經發生打呼跟睡眠呼吸中止,有了症狀,需要進行扁桃腺或腺樣體切除的時候,在開刀之前可以先用看看鼻子過敏的藥物,看看是否有用,可否改善口呼吸的習慣。如果鼻塞太嚴重,可以考慮在開刀的時後同時進行下鼻甲的微創手術〔19〕,不僅能夠減少手術後的打呼跟睡眠呼吸中止,也能減少小孩子的鼻塞,讓術後小孩子的睡眠品質更好。同時術後也要積極追蹤、糾正小孩子口呼吸的習慣,讓小孩子養成擤鼻涕的習慣,有需要的話,也要繼續持續進行鼻過敏的藥物治療。
養大一個小孩,需要一個村莊!
有句英文俗語說:It takes a village to raise a child! 要讓小孩子不會打呼,健健康康的長大,不是只有靠耳鼻喉科醫生,也需要靠神經科,精神科,小兒科,牙科,還有家長的配合。讓我們一起努力,讓小孩子可以一夜好眠,一眠大一寸!

〔1〕 Z. Li, J. Celestin, and R. F. Lockey, “Pediatric Sleep Apnea Syndrome: An Update,” J. Allergy Clin. Immunol. Pract., vol. 4, no. 5, pp. 852–861, Oct. 2016.
〔2〕 N. R. Friedman, A. G. Ruiz, D. Gao, and D. G. Ingram, “Accuracy of Parental Perception of Nighttime Breathing in Children with Down Syndrome,” Otolaryngol.–Head Neck Surg. Off. J. Am. Acad. Otolaryngol.-Head Neck Surg., vol. 158, no. 2, pp. 364–367, 2018.
〔3〕 R. B. Berry et al., “Rules for Scoring Respiratory Events in Sleep: Update of the 2007 AASM Manual for the Scoring of Sleep and Associated Events,” J. Clin. Sleep Med., Oct. 2012.
〔4〕 G. M. Nixon, M. Hyde, S. N. Biggs, L. M. Walter, R. S. C. Horne, and M. J. Davey, “The impact of recent changes to the respiratory scoring rules in pediatrics,” J. Clin. Sleep Med. JCSM Off. Publ. Am. Acad. Sleep Med., vol. 10, no. 11, pp. 1217–1221, Nov. 2014.
〔5〕 G. Wang et al., “Normative values of polysomnographic parameters in Chinese children and adolescents: a cross-sectional study,” Sleep Med., vol. 27–28, pp. 49–53, Dec. 2016.
〔6〕 H.-Y. Li and L.-A. Lee, “Sleep-disordered breathing in children,” Chang Gung Med J, vol. 32, no. 3, pp. 247–57, 2009.
〔7〕 C. Vicini et al., “Powered intracapsular tonsillotomy vs. conventional extracapsular tonsillectomy for pediatric OSA: A retrospective study about efficacy, complications and quality of life,” Int. J. Pediatr. Otorhinolaryngol., vol. 79, no. 7, pp. 1106–1110, Jul. 2015.
〔8〕 M. S. Ahmadi, J. Poorolajal, F. S. Masoomi, and M. Haghighi, “Effect of adenotonsillectomy on attention deficit-hyperactivity disorder in children with adenotonsillar hypertrophy: A prospective cohort study,” Int. J. Pediatr. Otorhinolaryngol., vol. 86, pp. 193–195, Jul. 2016.
〔9〕 N. Kohli, D. DeCarlo, N. A. Goldstein, and J. Silverman, “Asthma outcomes after adenotonsillectomy: A systematic review,” Int. J. Pediatr. Otorhinolaryngol., vol. 90, pp. 107–112, Nov. 2016.
〔10〕 L.-A. Lee et al., “Severity of Childhood Obstructive Sleep Apnea and Hypertension Improved after Adenotonsillectomy,” Otolaryngol. — Head Neck Surg., vol. 152, no. 3, pp. 553–560, Mar. 2015.
〔11〕 S. E. Brietzke and M. T. Brigger, “Adenoidectomy outcomes in pediatric rhinosinusitis: A meta-analysis,” Int. J. Pediatr. Otorhinolaryngol., vol. 72, no. 10, pp. 1541–1545, Oct. 2008.
〔12〕 C.-H. Lee, W.-H. Chang, J.-Y. Ko, T.-H. Yeh, W.-C. Hsu, and K.-T. Kang, “Revision adenoidectomy in children: a population-based cohort study in Taiwan,” Eur. Arch. Oto-Rhino-Laryngol. Off. J. Eur. Fed. Oto-Rhino-Laryngol. Soc. EUFOS Affil. Ger. Soc. Oto-Rhino-Laryngol. – Head Neck Surg., vol. 274, no. 10, pp. 3627–3635, Oct. 2017.
〔13〕 L. J. Wilcox, M. Bergeron, S. Reghunathan, and S. L. Ishman, “An updated review of pediatric drug-induced sleep endoscopy,” Laryngoscope Investig. Otolaryngol., vol. 2, no. 6, pp. 423–431, 2017.
〔14〕 C. Guilleminault, Y. S. Huang, P. J. Monteyrol, R. Sato, S. Quo, and C. H. Lin, “Critical role of myofascial reeducation in pediatric sleep-disordered breathing,” Sleep Med., vol. 14, no. 6, pp. 518–525, Jun. 2013.
〔15〕 D. Harari, M. Redlich, S. Miri, T. Hamud, and M. Gross, “The effect of mouth breathing versus nasal breathing on dentofacial and craniofacial development in orthodontic patients,” The Laryngoscope, vol. 120, no. 10, pp. 2089–2093, Sep. 2010.
〔16〕 J. M. Milanesi, G. Borin, E. C. R. Corrêa, A. M. T. da Silva, D. C. Bortoluzzi, and J. A. Souza, “Impact of the mouth breathing occurred during childhood in the adult age: Biophotogrammetric postural analysis,” Int. J. Pediatr. Otorhinolaryngol., vol. 75, no. 8, pp. 999–1004, Aug. 2011.
〔17〕 B. Q. Souki, P. B. Lopes, T. B. J. Pereira, L. P. Franco, H. M. G. Becker, and D. D. Oliveira, “Mouth breathing children and cephalometric pattern: Does the stage of dental development matter?,” Int. J. Pediatr. Otorhinolaryngol., vol. 76, no. 6, pp. 837–841, Jun. 2012.
〔18〕 C.-C. Lai et al., “Clinical Predictors of Pediatric Obstructive Sleep Apnea Syndrome,” Ann. Otol. Rhinol. Laryngol., vol. 127, no. 9, pp. 608–613, Sep. 2018.
〔19〕 P.-W. Cheng, K.-M. Fang, H.-W. Su, and T.-W. Huang, “Improved objective outcomes and quality of life after adenotonsillectomy with inferior turbinate reduction in pediatric obstructive sleep apnea with inferior turbinate hypertrophy,” The Laryngoscope, vol. 122, no. 12, pp. 2850–2854, Dec. 2012.






