
「你有對什麼藥物過敏嗎?」
pyrin藥物、阿斯匹林、某些抗生素或止痛藥等等,都是常聽到的回答,其中大多數人所經歷的藥物過敏都是「輕微的藥物過敏」,也就是吃下了某種藥物之後數小時,就覺得身體癢癢的、皮膚略微紅紅的或是出現類似蕁麻疹的表現,這些狀況大多停藥之後就會自行改善。
另外一群的藥物過敏並不是馬上出現,第一天吃沒事,第二天吃也沒事,直到吃到第三天或是甚至有人連續吃了數天、數週的藥物之後,身體才開始出現紅疹搔癢反應,而大部份這種「延遲性的輕度藥物疹」也都是盡快停藥之後,配上一些抗組織胺或是類固醇藥物,過敏的狀況就會逐漸消退。
但是,有一小部分的人就不是這麼幸運了,連續吃了數天到數週的藥物之後,開始眼睛灼熱、口腔吞嚥不適的狀況,但不以為意的又過了幾天後,開始出現明顯的皮膚疼痛性紅疹甚至是形成水泡,最後就醫發現是「嚴重型的藥物不良反應」,也就是惡名昭彰的史帝文生-強生症候群,全身大面積的皮膚剝屑、嘴巴和眼睛的黏膜潰爛,又出現多重併發症,甚至不幸死亡。
接下來就來告訴大家,到底什麼是藥物過敏?有哪些檢查可以做嗎?有哪些危險的前兆要注意?
藥物過敏跟藥物副作用有什麼差別?
藥物過敏是指口服、塗抹或注射藥物後,身體出現免疫性的抗拒反應,可能與個人體質、合併的疾病、藥物的種類特性有關。
一般的藥物副作用跟免疫反應較無相關,而與其劑量相關,劑量越重,多數人都可能感受到不適。而藥物過敏大多是非預期的,跟劑量的關係也較小,如果你的體質對這個藥物過敏,就算只接觸到一點點,就可能引發過敏。
藥物過敏是誰的錯?
有些人很懊悔使用來路不明的藥物害自己過敏,有些人責怪醫師為何開藥害他過敏,但藥物過敏是很難預期的,明明用了同樣的藥物,有些人的身體對藥物不會有過敏反應,但有些特殊體質的人用藥後,體內的免疫系統對外來藥物產生不正常的免疫防禦或攻擊反應,然後臨床表現出紅疹、搔癢,更嚴重者會有黏膜潰爛、肝腎功能損傷等非預期的藥物不良反應[1]。
為什麼用同樣的藥物,有人會過敏,有人不會?
用通俗的語言來說,過敏(allergy or hypersensitivity)是一種「體質」,醫學說法叫特異性「Idiosyncratic」,也就是每個人都不一樣,打從一出生就帶有不同的基因,身體免疫系統針對外來藥物的反應也不全然相同。有些人的特異體質遇到了某些藥物就會發生劇烈的免疫反應。
藥物過敏,有什麼檢查可以事先預測嗎?
「帶有藥物過敏基因(特殊體質)→ 用了高風險藥物 → 較容易出現嚴重的藥物不良反應」能否從根本處找出帶有藥物過敏基因的人,避開高風險藥物呢?
目前「藥物基因學」的研究日新月異,已有充分研究證據指出,史帝文生-強生症候群(SJS)及毒性表皮溶解症(TEN)的發生,與患者是否帶有藥物易敏基因HLA-B*1502具高度相關[2,3],帶有這個基因的人用了抗癲癇藥物carbamazepine比一般人高了1,000倍以上的風險會發生SJS/TEN[2,3]。
而其他藥物基因與嚴重藥物過敏之間的關聯性也都逐步被確立,包括降尿酸藥allopurinol(HLA-B*5801)、HIV 藥物abacavir(HLA-B*5701)、抗生素dapsone(HLA-B*1301)等等[4]。
目前的健保(2010開始)也規定醫師對新病患處方使用carbamazepine成份藥品前,要先進行HLA-B*1502基因檢測並註記載在健保IC卡上,事先篩檢出高風險的族群,避免用藥後產生嚴重藥物疹。
預防性的藥物基因檢查有更多的研究持續進行,而大部份的藥物基因檢查,除了上述的HLA-B*1502之外,目前都還並不是常規例行檢查,但特殊需求的病患是可以轉介到特殊的實驗室和醫療院所進行篩檢的。
然而基因篩檢也並非萬能,因為藥物過敏千變萬化,基因篩檢並不能取代臨床的用藥安全監控及用藥警覺性。
藥物過敏可以立即發生,也可以延遲數天、數週才出現!
藥物疹的表現非常多樣化,不一定會出現在首次用藥後,也可能多次服藥後才出現徵狀,根據過敏反應的發作時間可分類為立即反應型與延遲反應型。
1. 立即反應型藥物過敏:大多在服藥後幾小時內發皮疹、眼睛或嘴唇腫脹、頭暈、呼吸不順、腹痛等,嚴重者甚至以休克表現。大多為第一型過敏反應(type I hypersensitivity)[1],少數是第二次誤觸到已知過敏的藥物因而較快發作。
• 包括蕁麻疹(urticaria)、血管性水腫(angioedema)、全身型過敏性反應(Anaphylaxis)與類全身型過敏性反應(Anaphylactoid reactions)
• 常見的誘發藥物包括盤尼西林類抗生素、顯影劑、麻醉藥劑、非類固醇的止痛消炎藥等

2. 延遲反應型藥物過敏:身體免疫系統需要時間做出反應,通常在連續服藥3~20 天後才出現,屬於為第四型過敏反應(type IV hypersensitivity)[1]。
• 包括: 斑丘疹、固定性藥物疹 、史帝文生-強生症候群 (Stevens Johnson Syndrome, SJS)、毒性表皮壞死症(toxic epidermal necrolysis, TEN)、藥物疹合併嗜伊紅血症及全身症狀 (drug rash with eosinophilia and systemic symptoms, DRESS) 與急性廣泛性發疹性膿皰症(Acute Generalized Exanthematous Pustulosis, AGEP)。
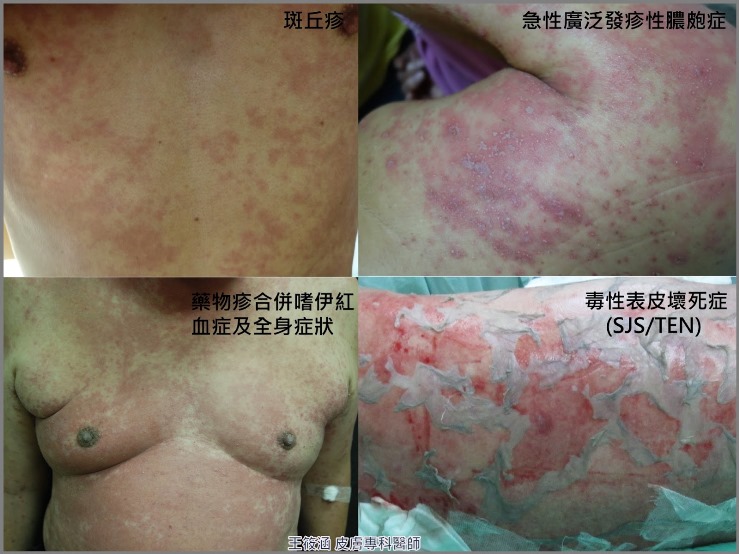
• 其中SJS、TEN、DRESS及AGEP又歸類為「嚴重型皮膚藥物過敏反應」(Severe cutaneous adverse drug reactions, SCAR),屬於罕見卻可能致命的疾病。
• 最常見的誘發藥物包括:抗癲癇用藥(carbamazepine、Phenytoin、barbiturate)、抗尿酸藥(allopurinol)、抗生素、非類固醇的消炎藥等。
• 但其他藥物,包含外用藥物或是中藥都有少數引發嚴重藥物過敏的報告,也不能掉以輕心。
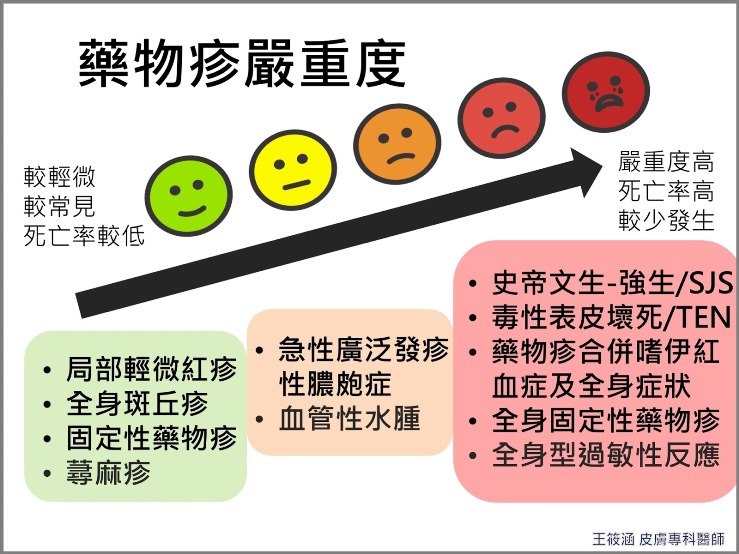
藥物過敏,可輕可重
大多數的藥物過敏都是輕微的症狀,例如:皮膚搔癢、局部紅疹,只有極少數會出現嚴重不良反應,甚至危及生命。
像是立即發生、令人措手不及的過敏性休克,或是數天後才發生、可能讓人輕忽而延誤治療的SJS/TEN毒性表皮壞死症。
SJS/TEN發病的前兆可能會出現類似感冒的症狀,包括發燒、 喉嚨痛、口腔不適等症狀,接著急遽發展出全身性暗黑色紅斑、一觸即脫落的水泡,眼睛、口腔、生殖器黏膜發炎潰爛,嚴重時就如全身燙傷的病人,全身皮膚壞死裸露,甚至併發敗血症或器官衰竭而致命[1]。
如何診斷與治療藥物疹?到底是對那一種藥物過敏?
目前並沒有任何一種儀器或檢查可以完全正確的診斷藥物過敏,並告訴你是哪一種藥物造成的。
當藥物過敏急性發作的時候,醫師會根據病患皮膚紅疹的型態、藥物的種類、使用時間與發病的時間關聯性,適當的配合抽血檢查和皮膚切片,多方面的蒐集資訊來診斷藥物疹。
診斷確立後,立即停用可能引起藥物疹的藥物是最重要的治療,並接受適當治療(抗組織胺、類固醇或免疫抑制劑),抑制造成藥物過敏的免疫反應。
等到紅疹消失而身體狀況也穩定之後,若想要進一步確立哪一種藥物過敏,可以有以下的幾種檢測方式[5]:
1. 直接的方式:人體再次接觸懷疑造成過敏的藥物,看是否再次產生藥物反應。
• 藥物再投予(rechallenge):其實最準確方法是將可疑的藥物再嘗試服用,觀察是否會再次產生藥物疹,但這個方式具有危險性,也幾乎很少使用。只適合在「非嚴重型藥物過敏」的病患,又沒有其他替代藥物適合使用的狀況下,像是肺結核的病人,同時使用四種重要的抗結核藥物,不確定是哪一種造成過敏時,可以將全部藥物暫時停用,再逐步一種一種藥物加回去測試。
• 藥物皮膚貼敷試驗(Patch test)及點刺測試(Prick test):這兩種方式是將懷疑的過敏藥物,少量貼到或以細針淺刺入病患曾經過敏的皮膚患部,若有觀察到局部的紅疹則為陽性反應。雖然只是少量接觸,但仍然有風險引起全身過敏反應。
2. 間接的方式:因為人體在產生藥物過敏後,免疫細胞會留下記憶,所以抽取病患的血液和懷疑的過敏藥物在體外接觸試驗,看免疫細胞會活化攻擊哪一種藥物,來推斷出可能造成過敏反應的藥物。依不同的過敏反應有不同的過敏反應有不同的檢測方式:
• 立即型藥物過敏反應:可以利用藥物特異性抗體檢測(specific IgE)、嗜鹼性細胞或肥胖細胞活化試驗、藥物組織胺釋放測試,幫助曾經在麻醉或開刀過程中不明原因的休克,或有不明藥物引發立即性藥物過敏的病患,嘗試找出最可能的藥物。
• 遲緩型藥物過敏反應:尤其是致命的嚴重藥物疹SJS、TEN或DRESS,可以等急性過敏結束之後,身體況狀穩定之後,抽血進行體外淋巴球藥物活化試驗,進而推斷出造成過敏反應的藥物,避免以後再接觸到造成自己過敏的藥物。
藥物過敏真的是捉摸不定、難以預測,我該怎樣保護自己?
任何藥物皆有可能引起過敏,但較常見的有抗生素、非類固醇止痛消炎藥(止痛藥、感冒藥)、抗癲癇藥物(carbamazepine、Phenytoin、phenobarbital, lamotrigine)、抗尿酸用藥(allopurinol)等。
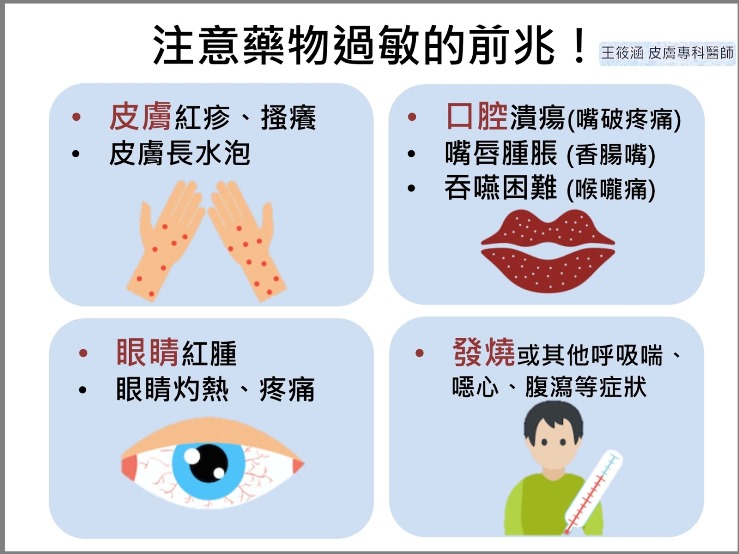
自我檢視,提高用藥警覺!服藥後,如果出現喉嚨痛伴隨發燒、嘴破、皮膚紅疹或水泡、眼睛灼癢等症狀,應立即回診請醫師評估是否為藥物引起的過敏反應,因為這些症狀很可能是SJS/TEN等嚴重不良反應的前兆。
讓我們做個總結
1. 認識自己用的藥物,按照醫囑的劑量和時間服藥,不任意停藥、換藥、加藥或使用來路不明的藥物。
2. 提高用藥警覺性,藥物過敏的發作時間可快可慢、嚴重度可大可小,若服藥後有皮膚紅疹、口腔喉嚨不適、眼睛不適、發燒、頭暈昏眩、呼吸困難等疑似過敏症狀,應立即回診請醫師評估是否為藥物引起的過敏反應。
3. 如果已知對某些藥物會過敏,為避免再次誤用而導致嚴重的藥害發生,可以將藥品名稱註記於健保IC卡,或是利用藥物過敏紀錄卡,連同健保卡隨身攜帶,就醫時主動告知醫療人員過敏史,一同為自己的健康把關!
參考資料:
1. Goldsmith LA KS, Gilchrest BA, Paller AS, Leffell DJ, Wolff K eds. Fitzpatrick’s Dermatology in General Medicine. 8th ed. New York: McGraw-Hill; 2012.
2. Chen P, Lin JJ, Lu CS, et al. Carbamazepine-induced toxic effects and HLA-B*1502 screening in Taiwan. N Engl J Med. 2011;364(12):1126-1133.
3. Chung WH, Hung SI, Hong HS, et al. Medical genetics: a marker for Stevens-Johnson syndrome. Nature. 2004;428(6982):486.
4. Yip VL, Alfirevic A, Pirmohamed M. Genetics of immune-mediated adverse drug reactions: a comprehensive and clinical review. Clin Rev Allergy Immunol. 2015;48(2-3):165-175.
5. Rive CM, Bourke J, Phillips EJ. Testing for drug hypersensitivity syndromes. Clin Biochem Rev. 2013;34(1):15-38.
6. 藥物過敏
7. 從皮膚不良反應探討藥害的診斷及預防






